Онкопатологія: життя «до» і «після» діагнозу

В Україні щороку діагностують 140 тис. нових випадків, а показник смертності – 62 тис.
Однак через пандемію коронавірусу кількість звернень значно зменшилася. Наприклад, протягом 2020 року кожен п’ятий українець не відвідав лікаря-онколога. Це приблизно 20 тисяч людей, які вже цього року звертаються до фахівців із занедбаними стадіями.
Найчастіше у 2020 році діагностували рак молочної залози, потім – рак легень, колоректальний рак (злоякісна пухлина товстої та прямої кишки) та рак передміхурової залози. При цьому чоловіки хворіють на 19% частіше за жінок.
За попередніми даними, у 2040 році очікується 28,4 млн вперше встановлених діагнозів «онко» у світі. Таку тенденцію пов’язують зі збільшенням тривалості життя майже в усіх країнах світу.
Ніхто не може бути впевнений у тому, що питання онкології його ніколи не торкнеться. Головне – аби кожен усвідомив важливість планових візитів до лікарів і не відкладав їх на потім. У боротьбі з онкопатологіями, крім безперечної ролі лікаря, визначальним є також правильне ставлення до діагнозу самого пацієнта.
Як вчасно розпізнати перші «дзвіночки» онкозахворювання, які обстеження та в якому віці необхідно проходити, як правильно прийняти діагноз та що робити далі – все це розглянемо у матеріалі.
Перші ознаки онкопатології
Як правило, на ранніх стадіях онкопатологія немає специфічних симптомів, і в цьому її підступність. Із загальних неспецифічних ознак виділяють:
- відчуття виснаженості або постійна втомлюваність, які не зменшуються та не зникають після відпочинку;
- блідість шкіри та слизових оболонок;
- безпричинна втрата ваги;
- набряк або пухлиноподібні утворення в будь-якій ділянці тіла;
- відчуття болю та дискомфорту без видимої причини в будь-якій частині тіла, зокрема «нового» характеру, яке не зникає або посилюється;
- постійні чи періодичні: лихоманка або нічна пітливість; збільшення лімфатичних вузлів тощо.
Для пухлин різних систем організму характерні безліч симптомів. Наприклад, при пухлинах черевної порожнини можливі розлади роботи кишківника (діарея або закрепи, що носять постійний чи періодичний характер тощо), несиметрична деформація живота, спастичний біль, домішки крові в калі.
Для злоякісних пухлин шкіри – нерівності та пігментації, які кровоточать, збільшуються в розмірах, змінюють колір, з’являються нові родимки або спостерігається їх візуальна зміна – виразки, які не загоюються.
При пухлинах шиї та легень можливий кашель та/або захриплість голосу, які не зникають, не покращуються на фоні симптоматичного лікування, не супроводжуються іншими симптомами ГРВІ, носові та легеневі кровотечі.
Для онкологічної патології сечостатевої системи характерні біль, домішки крові в сечі, зміни звичної частоти сечовипускання, біль унизу живота, патологічні виділення з піхви, в тому числі кров’янисті у період між менструаціями або під час менопаузи.
Які обстеження робити для раннього виявлення онкології
В Україні діє низка програм із раннього виявлення раку, що затверджені Міністерством охорони здоров’я та оплачуються державою відповідно до програм медичних гарантій Національної служби здоров’я України, тобто є безплатною для пацієнта.
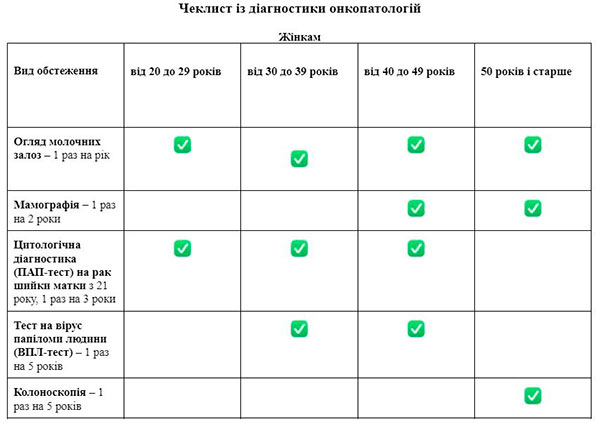

Інші обстеження за потреби призначає сімейний лікар чи терапевт.
«Передракові» стани
Вони бувають факультативними (необов’язково перетворяться в онкологічне захворювання) та облігатними (обов’язково перетворюються на рак). В залежності від ураженого органу різняться і методи діагностики таких процесів (дермато-, гастро-, колоно-, гістеро- та цистоскопія тощо).
До передракових станів належать, наприклад:
- певні типи кератозів, що можуть призвести до раку шкіри; деякі види невусів, що перероджуються в меланому;
- поліпи кишківника; стравохід Баретта;
- протокові/лобулярні гіперплазії молочної залози;
- муцинозно-кістозні чи інтрапротокові муцинозні неоплазії підшлункової залози тощо.
У таких випадках необхідні ретельні огляди із додатковою діагностикою, за необхідності вузькопрофільний спеціаліст та лікар-онколог визначать подальшу індивідуальну тактику лікування.
Як поводитися людині, якій поставили «онкодіагноз»
Більшість пацієнтів не може одразу повірити в те, що саме його торкнулася ця проблема. Як діяти у таких випадках? Спершу, необхідно звернутися до лікаря та порадитися щодо проведення повторних чи додаткових діагностичних процедур, можливо в іншому місці. Також можна отримати думку іншого фахівця.
У разі підтвердження діагнозу онкозахворювання варто:
- Дізнатися чіткі факти про захворювання. Скласти перелік конкретних запитань, які потребують обговорення з лікарем. На перший візит до онколога краще сходити разом із близькою людиною.
- Домовитися з лікарем про отримання консультацію під диктофон (щоб була можливість повторно послухати його відповіді).
- Залишатися відкритими до спілкування з лікарями та родичами, які вочевидь готові емоційно підтримати вас. Знайти лікаря, якому будете повністю довіряти.
- До початку лікування важливо дізнатися усе про зміни, що можуть виникнути під час лікування (випадіння волосся, втрата сил тощо). Варто підготуватися психологічно, тримати зв’язок із тим, кому довіряєте та на кого можете покластися.
- Обговорити з лікарем необхідні зміни в режимі вашого харчування, праці та ін. (що найкраще сприятиме одужанню).
- Долучитися до спільнот онкопацієнтів. Це загартує та додасть сил, адже разом легше боротися. Представники пацієнтських спільнот діляться своїм досвідом і надають психологічну підтримку.
- Переглянути цілі та цінності у своєму житті. Спробувати чітко візуалізувати та сформулювати розуміння «заради чого/кого я буду боротися».
- Уникати крайнощів, не нехтувати допомогою психолога та не піддаватися стигмам і стереотипам.
Хто має повідомити людину про діагноз
Озвучувати діагноз повинен виключно лікар, оскільки, як спеціаліст, він розуміє стан пацієнта, має досвід схожого спілкування та може критично оцінювати хід розмови.
Деякі помилково вважають, що краще не говорити рідній людині про справжній діагноз, таким чином нібито оберігаючи її. Пацієнт має право знати, що з ним відбувається насправді, аби самостійно приймати рішення про лікування, усвідомити ситуацію.
До розмови з лікарем необхідно підготувати не лише пацієнта з діагнозом «онко». Психологічно налаштуватися потрібно і родичам: ознайомитися з можливими варіантами розвитку подій та бути присутніми під час розмови з лікарем.
Загальні правила, якими керуються лікарі в усьому світі у розмові про «онкодіагноз»:
- Повідомити про діагноз якомога раніше під час особистого приймання (не телефоном) та бажано у комфортному місці.
- Бажано, щоб лікар, який озвучує діагноз вперше, брав участь у подальшому лікуванні пацієнта якнайдовше. Це забезпечить взаємну довіру та підтримку для пацієнта.
- Починати розмову про діагноз у контексті «підозри» чи «вірогідності» злоякісного процесу і поступово надати максимальну кількість корисної для пацієнта інформації, налаштовуючи на подальший алгоритм дій.
- Спілкування між лікарем та пацієнтом має відбуватися у формі діалогу, щоб розуміти, як реагує пацієнт та які його подальші наміри.
- Не перевантажувати розмову медичними термінами, а намагатися доступно пояснити пацієнту, що відбувається.
- У випадку запущеності хвороби наголос слід ставити на існуванні варіантів лікування та підтримки пацієнтів у цій ситуації.
- Провести кілька зустрічей (одна зустріч не забезпечить взаєморозуміння та організацію подальшої діагностики та лікування).
- У кінці кожної розмови бажано, аби пацієнт вголос резюмував отримані консультації, щоб за необхідності лікар одразу міг виправити чи уточнити хибні уяви людини.
Будьте уважні до свого здоров’я, не забувайте про ваш чек-лист обстежень та вчасно звертайтеся до лікарів для отримання правильного лікування.
Андрій Безносенко, головний лікар Національного інституту раку